Dr hab. med. Maria Bilińska, prof. IK
kierownik Kliniki Zaburzeń Rytmu Serca Instytutu Kardiologii w Warszawie,
ekspert Sekcji Rytmu Serca Polskiego Towarzystwa Kardiologicznego
Cukrzyca niesie ze sobą zagrożenie powikłaniami, między innymi sercowo-naczyniowymi. Czy zaburzenia rytmu serca mogą rozwinąć się w konsekwencji cukrzycy?
 Cukrzyca jest chorobą przewlekłą naczyń krwionośnych, zarówno dużych (makroangiopatia), jak i małych (mikroangiopatia) naczyń. Zmiany strukturalne i czynnościowe mogą się pojawić we wczesnym etapie zaburzeń glikemii, poprzedzając nawet nieprawidłową tolerancję glukozy. Angiopatia ta spowodowana jest dysfunkcją śródbłonka naczyniowego. Z kolei u podłoża dysfunkcji śródbłonka leży stres oksydacyjny, który zapoczątkowuje hiperglikemia, i często towarzysząca jej hiperlipidemia, a skutkiem jest zmniejszona biodostępność tlenku azotu (NO). Obecnie uważa się, że to dysfunkcja śródbłonka odgrywa decydującą rolę w rozwoju powikłań naczyniowych, nasila procesy zapalne, sprzyja zakrzepicy, jest jednym z głównych czynników prowadzących do przedwczesnej miażdżycy, często bezobjawowego niedokrwienia mięśnia sercowego, którego skutkiem mogą być zaburzenia rytmu serca.
Cukrzyca jest chorobą przewlekłą naczyń krwionośnych, zarówno dużych (makroangiopatia), jak i małych (mikroangiopatia) naczyń. Zmiany strukturalne i czynnościowe mogą się pojawić we wczesnym etapie zaburzeń glikemii, poprzedzając nawet nieprawidłową tolerancję glukozy. Angiopatia ta spowodowana jest dysfunkcją śródbłonka naczyniowego. Z kolei u podłoża dysfunkcji śródbłonka leży stres oksydacyjny, który zapoczątkowuje hiperglikemia, i często towarzysząca jej hiperlipidemia, a skutkiem jest zmniejszona biodostępność tlenku azotu (NO). Obecnie uważa się, że to dysfunkcja śródbłonka odgrywa decydującą rolę w rozwoju powikłań naczyniowych, nasila procesy zapalne, sprzyja zakrzepicy, jest jednym z głównych czynników prowadzących do przedwczesnej miażdżycy, często bezobjawowego niedokrwienia mięśnia sercowego, którego skutkiem mogą być zaburzenia rytmu serca.Co więcej, w mięśniu sercowym chorych z cukrzycą, obok obszarów o zachowanej perfuzji występują obszary niedokrwione. Ta dyspersja ukrwienia stanowi potencjalne źródło dla "zawiązywania się" arytmii. Należy też zaznaczyć, że u chorych z cukrzycą i rozpoznaną CAD, hiperglikemia blokuje endogenne mechanizmy kardioprotekcyjne, które zmniejszają podatność mięśnia sercowego na uszkodzenie w czasie niedokrwienia i reperfuzji (zjawisko hartowania niedokrwieniem). Za jednego z "winowajców" uważa się dysfunkcję kanałów potasowych zależnych od ATP (K(ATP)), zlokalizowanych, poza komórkami beta trzustki w innych tkankach, w tym w komórkach mięśnia sercowego i w komórkach mięśni gładkich naczyń. W niedokrwionych kardiomiocytach chorych z CAD i bez cukrzycy, spadek poziomu ATP aktywuje kanały K(ATP), co prowadzi do wypływu jonów K(+) z komórki, skraca czas trwania potencjału czynnościowego ogranicza napływ jonów Ca(++) do komórki, a w konsekwencji zmniejsza kurczliwość miocytów i niedokrwienne uszkodzenie mięśnia sercowego. Natomiast u chorych z cukrzycą dysfunkcja tych kanałów utrudnia hartowanie niedokrwieniem. Nie można więc wykluczyć, że to większa podatność mięśnia sercowego na uszkodzenie w czasie niedokrwienia i reperfuzji odpowiada za większą śmiertelność z przyczyn sercowo-naczyniowych u chorych z cukrzycą, a także sprzyja występowaniu zaburzeń rytmu serca.
Jakie powikłania cukrzycy mogą spowodować arytmię?
Wśród przyczyn prowadzących do niestabilności elektrycznej należy wymienić, poza wspomnianym już niedokrwieniem, niekorzystny wpływ hipoglikemii, obserwowany zwłaszcza u chorych leczonych insuliną lub pochodnymi sulfonylomocznika (SNM).
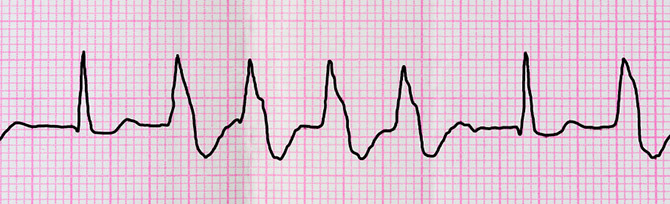
Hipoglikemia sprzyja zaburzeniom repolaryzacji, czego wyrazem w EKG jest wydłużenie skorygowanego odstępu QT (QTc) oraz zwiększona jego dyspersja, a także naprzemienność załamka T (T-wave alternans), co może prowadzić do groźnych dla życia komorowych zaburzeń rytmu serca. Ryzyko to dodatkowo zwiększa neuropatia autonomiczna, która utrudnia rozpoznanie hipoglikemii, a w konsekwencji adaptację pacjenta do tej często dramatycznej sytuacji.
Wśród powikłań długo trwającej cukrzycy, które sprzyjają występowaniu zaburzeń rytmu serca, trzeba też wymienić niewydolność mięśnia sercowego (kardiomiopatia cukrzycowa) oraz upośledzoną odpowiedź układu oddechowego na hipoksję i hiperkapnię. Równocześnie należy pamiętać o leczeniu chorób współistniejących, takich jak: choroby tarczycy, zwłaszcza nadczynność, czy choroby nerek oraz o wyrównaniu zaburzeń elektrolitowych, gdyż bez ich leczenia nie opanujemy arytmii.
Jakie arytmie występują najczęściej u pacjentów z cukrzycą?
U chorych z cukrzycą typu 2 istnieje zwiększone ryzyko niestabilności elektrycznej, której przyczyny, jak wspomniano wyżej, są złożone. Wynikają one nie tylko z zaburzeń metabolicznych, które nasilając procesy zapalne, przyśpieszają rozwój blaszki miażdżycowej w tętnicach nasierdziowych, a w konsekwencji prowadzą do niedokrwienia mięśnia sercowego. Równocześnie towarzysząca mikroangiopatia, pogłębia już obecne zaburzenia ukrwienia w różnych częściach mięśnia sercowego, a także prowadzi do dysfunkcji układu autonomicznego (neuropatia cukrzycowa). Hiperglikemia sprzyja też glikacji białek, w tym kanałów jonowych, których zmieniona aktywność może mieć wpływ na potencjał czynnościowy komórki i sprzyjać zaburzeniom rytmu.
U chorego z cukrzycą mogą zatem występować zarówno nadkomorowe, jak i komorowe zaburzenia rytmu serca. Najczęściej obserwowaną arytmią nadkomorową jest migotanie przedsionków, często bezobjawowe, co zwiększa ryzyko udaru mózgu.
Warto podkreślić, że czynniki ryzyka miażdżycy sprzyjają także dysfunkcji nabłonka wyścielającego wszystkie jamy serca, w tym przedsionków, co zwłaszcza u chorych z nadciśnieniem tętniczym, nadwagą/otyłością, sprzyja ich przebudowie i stwarza warunki do podtrzymywania arytmii, zwłaszcza przedsionkowych.
Spośród komorowych zaburzeń rytmu najczęściej rejestruje się ekstrasystolię komorową, często z kilku ośrodków, ale też formy złożone, w tym częstoskurcze komorowe.
Jakie czynniki należy brać pod uwagę, dobierając z jednej strony terapię nakierowaną na leczenie cukrzycy, z drugiej - arytmii i innych schorzeń towarzyszących?
Należy pamiętać, że około 60-70 proc. chorych z cukrzycą typu 2 ma powikłania sercowo-naczyniowe. Co więcej, cukrzyca zwiększa trzykrotnie śmiertelność z powodu chorób układu krążenia. Zatem głównym celem terapii powinno być zmniejszenie ryzyka i powikłań sercowo-naczyniowych, a w efekcie wydłużenie życia chorych. Aby ten cel osiągnąć, konieczna jest dobra współpraca na linii lekarz-pacjent. Tak więc pacjenci z cukrzycą powinni przestrzegać pewnych zasad: stosować odpowiednio zbilansowaną dietę, zrezygnować z papierosów i alkoholu, dbać o aktywność fizyczną i prawidłową masę ciała.
Z kolei lekarz powinien zaproponować takie leki, które nie tylko wyrównują glikemię, ale też są bezpieczne dla chorych obciążonych kardiologicznie. Obecnie, zarówno Amerykańskie, Europejskie, jak i Polskie Towarzystwa Diabetologiczne zalecają, aby zaczynać terapię od metforminy, jeśli jednak pojawia się konieczność dodania drugiego leku, a chory ma obciążenia kardiologiczne, to powinien otrzymać albo lek z grupy flozyn, albo tzw. lek inkretynowy, najlepiej agonistę receptora glukagonopodobnego peptydu (GLP-1). Wybór powinien zależeć od preferencji pacjenta, gdyż agonistę receptora GLP-1 podaje się w iniekcjach podskórnych, a flozynę przyjmuje się doustnie, w postaci tabletek. Flozyny są też preferowane u chorych z niewydolnością serca. Co ważne, nowe leki przeciwcukrzycowe, w przeciwieństwie do SNM, mają bezpieczny profil sercowo-naczyniowy, nie powodują spadków glikemii oraz przyrostu wagi, a także nie wymagają zmiany dawki zależnie od glikemii. Wszystkie nowe leki mogą być stosowane dopiero po wyczerpaniu możliwości leczenia metforminą i z reguły są stosowane łącznie z metforminą.
Niestety, w polskich warunkach wśród leków przeciwcukrzycowych nadal dominują pochodne SNM, chociaż stosowanie ich obarczone jest większym ryzykiem sercowo-naczyniowym. Leki te z jednej strony stymulują uwalnianie insuliny blokując KATP komórek beta trzustki, z drugiej jednak strony blokując KATP w komórkach mięśnia sercowego i w komórkach mięśni gładkich naczyń mogą uniemożliwić hartowanie mięśnia sercowego. Zatem, terapia pochodnymi SNM nie jest bezpieczna, zwłaszcza że sama hiperglikemia upośledza endogenne mechanizmy kardiportekcyjne.
Warto też pamiętać, że leki przeciwcukrzycowe mogą wywoływać objawy uboczne. I tak substancja czynna metforminy - leku pierwszego wyboru, obniżając stężenie witaminy B12 i kwasu foliowego, prowadzi nie tylko do podwyższenia stężenia homocysteiny, ale też może sprzyjać niedokrwistości makrocytarnej. Z kolei dotychczasowe obserwacje dotyczące objawów ubocznych nowych leków wskazują na ryzyko rozwoju raka pęcherza moczowego, raka rdzeniastego tarczycy czy zapalenia trzustki w trakcie terapii GLP-1. Z kolei w trakcie terapii flozynami odnotowano zwiększoną częstość zakażeń grzybiczych narządów płciowych, amputacji kończyn czy złamań.
Oczywiście, równolegle leczymy nie tylko nieprawidłowe wartości glikemii, lipidów, kwasu moczowego, czy też ciśnienia tętniczego, ale także inne choroby współistniejące.
Tylko takie kompleksowe podejście może zapobiec lub opóźnić pojawienie się powikłań naczyniowych, zachować sprawność endogennych mechanizmów kardioprotekcyjnych, a tym samym zmniejszyć ryzyko arytmii.
Obecnie wiadomo, że terapia nadciśnienia tętniczego i/lub niewydolności serca inhibitorem ACE lub sartanem u chorych z cukrzycą, nie tylko zapobiega niekorzystnej przebudowie mięśnia sercowego, ale też podtrzymuje ochronny efekt hartowania niedokrwieniem i zmniejsza ryzyko zaburzeń rytmu.
Ponieważ cukrzyca jest uważana za równoważnik CAD, to spośród dostępnych leków ograniczających zaburzenia rytmu można bezpiecznie zalecać b-blokery, pamiętając, że u chorych leczonych insuliną lub SNM utrudniają one rozpoznanie hipoglikemii. W sytuacjach szczególnych i gdy nie ma przeciwskazań, można rozważyć zastosowanie takich leków antyarytmicznych jak: sotalol lub amiodaron.
Czy terapie farmakologiczne mogą być stosowane równolegle, czy też u pacjentów z licznymi schorzeniami towarzyszącymi bierze się najpierw pod uwagę zabiegi / urządzenia wszczepialne, wspomagające pracę serca?
Kompleksowa opieka nad chorym z cukrzycą i zaburzeniami rytmu serca nakazuje rozpocząć terapię od zmiany stylu życia i agresywnej modyfikacji czynników ryzyka, a następnie zastosować bezpieczną farmakoterapię, której celem jest nie tylko wyrównanie metaboliczne, ale też leczenie chorób współistniejących.
Jeżeli, pomimo zastosowanej kompleksowej terapii, arytmia jest objawowa; nie tylko pogarsza jakość życia, ale stwarza zagrożenie życia, to należy rozważyć wskazania do leczenia zabiegowego. W przypadku tachyarytmii można zaproponować ablację prądem o częstotliwości radiowej lub krioablację, natomiast u chorych z bradyarytmią implantację układu stymulującego serce. U chorych z cukrzycą, zwłaszcza po przebytym MI i znacznie upośledzoną kurczliwością mięśnia sercowego, mamy do wyboru kardiowerter-defibrylator lub stymulator resynchronizujący. Należy jednak pamiętać, że cukrzyca jako przewlekła choroba metaboliczna i naczyń krwionośnych zwiększa ryzyko powikłań związanych z zabiegiem, zarówno wczesnych, jak i późnych, w tym ryzyko infekcji.
Podsumowując, chorego z cukrzycą leczymy kompleksowo (nie tylko zaburzenia rytmu serca). Warto też pamiętać, że terapia farmakologiczna samej hiperglikemii powinna przede wszystkim uwzględniać bezpieczeństwo sercowo-naczyniowe.



















 Masz swoją opinię na ten temat? Tu jest miejsce, gdzie możesz ją wyrazić! Pisz, komentuj i dyskutuj. Pamiętaj o tym, że nie będą tolerowane niecenzuralne wypowiedzi i wulgaryzmy.
Masz swoją opinię na ten temat? Tu jest miejsce, gdzie możesz ją wyrazić! Pisz, komentuj i dyskutuj. Pamiętaj o tym, że nie będą tolerowane niecenzuralne wypowiedzi i wulgaryzmy.






